
Será que é compatível com a austeridade?
Hoje vamos falar daquele que é reconhecido como um dos melhores programas de inclusão social do Brasil: o Sistema Único de saúde – o SUS. Com a pandemia da COVID 19, ficou ainda mais evidente a necessidade de fortalecer e proteger o SUS das inúmeras tentativas de sucateamento e da descontinuidade política que o nosso sistema de saúde vem sofrendo ao longo dos anos. Bom, sabemos que é importante defender o SUS, mas você conhece mesmo aquilo que está defendendo?
Antes da criação do SUS, a saúde pública no Brasil era responsabilidade do Instituto Nacional de Assistência Médica da Previdência Social (INAMPS). Nesse sistema, os trabalhadores com carteira assinada eram descontados na folha de pagamento, e por isso tinham acesso aos hospitais próprios e conveniados do INAMPS. É importante dizer que os dependentes dos trabalhadores também recebiam essa cobertura e o sistema era financiado pelo governo e por algumas empresas. Já as pessoas com maior poder aquisitivo, em geral, pagavam do próprio bolso pelos exames, consultas e cirurgias. Mas aí vem a pergunta, como ficavam as pessoas desempregadas, os informais ou os indigentes? A grande maioria dependia da caridade dos hospitais filantrópicos ou dos hospitais ambulatoriais estaduais ou municipais. No caso do Rio de Janeiro, por exemplo, a Superintendência de Serviços Médicos (SUSEME[1]) era a responsável por gerir os hospitais de atendimento à população mais pobre. Como quadro final, esses hospitais não supriam a demanda e ainda tinham uma qualidade inferior aos hospitais do INAMPS.
Para piorar a grande desigualdade regional, boa parte da população do norte e nordeste ficava sem assistência já que boa parte da cobertura do INAMPS acontecia na região centro sul do Brasil, onde a maioria da população tinha vínculo empregatício[2]. Não é à toa que o SUS é visto como uma das maiores conquistas da Constituição Federal de 1988, permitindo a inclusão social da população brasileira no sistema de saúde. Hoje, o Brasil é um dos poucos países no mundo que oferece um Sistema de Saúde gratuito e universal.
Portanto, o surgimento do SUS é consequência das lutas do Movimento da Reforma Sanitária nas décadas de 1970 e 1980 e do processo de redemocratização. Durante a Ditadura Militar, a saúde tinha uma lógica curativista sem políticas de prevenção e promoção da saúde. Os índices de mortalidade infantil, desnutrição e mortes por doenças crônicas, por exemplo, eram elevadíssimos. A Lei 8.080[3] de 1990 dispõe sobre as condições para a promoção, proteção e recuperação da saúde, a organização e o funcionamento dos serviços de saúde.
Ao estabelecer o Sistema Único de Saúde (SUS), cujos princípios eram a universalidade, a equidade e a integralidade, a Constituição Federal de 1988 tornou a saúde pública um direito universal aos brasileiros e um dever do Estado[4]. Caberia, portanto, ao governo brasileiro oferecer bens e serviços de saúde de forma gratuita, seja diretamente ou através da contratação do setor privado (quando o SUS contrata leitos em hospitais privados ou paga um exame em um consultório particular). Um turista estrangeiro que sofra um acidente na rua será encaminhado para um hospital do SUS e receberá todo o tratamento gratuito.
O princípio da universalidade diz que a saúde é um direto de todos os cidadãos e cabe ao Estado assegurar o acesso aos bens e serviços de saúde independente da renda, sexo e outros. Já o princípio da equidade leva em consideração as desigualdades regionais da população e a formulação de políticas de saúde voltadas para reduzir essa desigualdade. O atendimento aos indivíduos é realizado de acordo com as necessidades de cada um. A integralidade é outro ponto importante do SUS. Ao invés de tratar apenas a doença, as ações do Estado devem abranger tanto à assistência curativa, em 3 níveis de complexidade (atenção primária – unidades básicas e postos de saúde de saúde – atenção secundária – que envolve procedimentos de média complexidade, ou seja, unidades de pronto atendimento, clínicas e hospitais universitários – e atenção terciária – que são os procedimentos de alta complexidade realizados em hospitais de grande porte) assim como as medidas de prevenção como as campanhas de vacinação, por exemplo.
Pelo artigo 196 da CF88, compreende-se que o governo deve agir “mediante políticas sociais e econômicas que visem à redução do risco de doença e de outros agravos”, ou seja, entende-se que a redução do risco faz parte do escopo da promoção da saúde através de programas de saneamento, educação, saúde do trabalhador, renda, emprego, segurança alimentar, lazer e outros. É importante destacar que o SUS não é apenas uma rede de assistência à saúde, é um sistema de saúde que deve também investir na redução de riscos à saúde.
Investir na atenção primária da população reduz os riscos de parte dela desenvolver problemas mais sérios no futuro. Um exemplo é o controle de doenças crônicas como diabetes e hipertensão arterial ou o exame preventivo de papa nicolau que pode prevenir o desenvolvimento de câncer no colo do útero nas mulheres.

Atualmente, temos um sistema de saúde no Brasil segmentado. Ele é composto por três subsistemas: o Sistema Único de Saúde (SUS), gratuito e universal, o Sistema de Saúde Suplementar (SSS), que compreende os planos e seguros de saúde e o Sistema de Desembolso Direto (SDD), que se caracteriza pelos bens e serviços de saúde privados adquiridos através dos gastos diretos das famílias.
Se por um lado, a criação do SUS foi uma vitória e um avanço em termos de políticas sociais no Brasil, a ascensão das políticas neoliberais, durante a década de 1980, nos países da América Latina, trouxe medidas de austeridade fiscal, redução dos gastos sociais e com isso, o sucateamento do SUS. Para entender um pouco sobre as consequências das políticas de austeridade fiscal do neoliberalismo no Sistema de Saúde do Brasil, vamos falar brevemente sobre os mecanismos de financiamento do SUS.
Financiamento do SUS
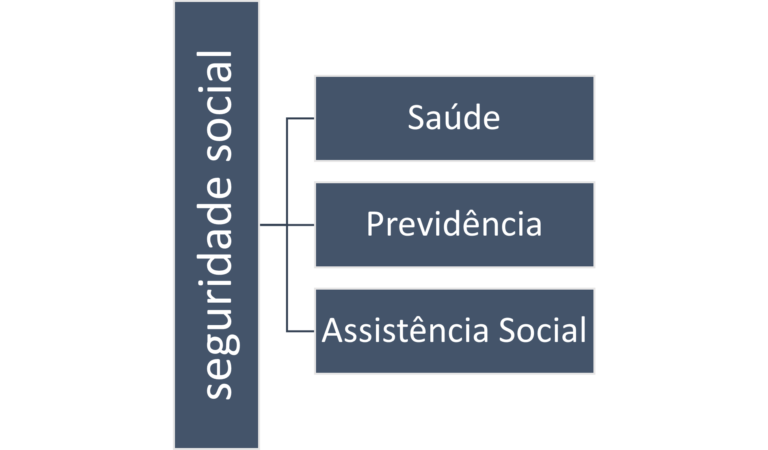
O financiamento da saúde no Brasil ocorre através das receitas do Orçamento da Seguridade Social. Ela é financiada com recursos provenientes dos orçamentos do governo federal (União), dos estados, do Distrito Federal e dos municípios e das contribuições sociais. Esses recursos seriam repartidos entre a Previdência, a Assistência Social e a Saúde[5]. Pela lei, 30% do orçamento, excluído o seguro-desemprego, deveriam ser destinados ao setor saúde até que a lei de diretrizes orçamentárias fosse aprovada. Como na prática isso nunca ocorreu, criou-se a Emenda Constitucional[6] 29 (EC 29) com o objetivo de definir regras de aplicação dos recursos para a saúde no âmbito federal, estadual e municipal. A União deveria aplicar um valor mínimo, em 2000, que não poderia ser menor do que o montante empenhado em 1999, corrigido em 5%. Até 2004, o valor empenhado no ano anterior seria corrigido pela variação nominal do PIB. Os estados e municípios deveriam destinar 12% e 15% da arrecadação de impostos e das transferências constitucionais, respectivamente, para as ações e serviços públicos de saúde.
A Lei Complementar 141[7], publicada em 2012, dispôs sobre os valores mínimos a serem aplicados pela União, Estados e Municípios em ações e serviços públicos de saúde (ASPS). O artigo 3 define quais ações são consideradas gastos com saúde para o cálculo do percentual mínimo aplicado anualmente. De um modo geral, são ações voltadas para a promoção, proteção e recuperação da saúde. Essa lei foi importante porque definiu quais despesas seriam computadas como gastos com saúde. Como exemplo de gastos com ASPS temos: despesas com vigilância em saúde (inclusive a epidemiológica e sanitária), ações de saneamento básico ligadas ao controle de vetores, além das despesas referentes à atenção integral e universal à saúde, incluindo assistência terapêutica e deficiências nutricionais. As despesas de limpeza urbana por exemplo não podem ser consideradas gastos com ASPS.
Em 2015, através da Emenda Constitucional 86, houve mudança do método de cálculo do mínimo com Ações e Serviços Públicos de Saúde – ASPS – da União, vinculando-se a aplicação mínima a um percentual da Receita Corrente Líquida – RCL[8]. O problema é que 1,2% da RCL passou a ser reservado para as emendas parlamentares, sendo 0,6% da RCL destinados às ações e serviços públicos de saúde (ASPS). Além disso, os valores dos royalties do petróleo, ao invés de serem usados como recurso adicional, passaram a fazer parte do cálculo mínimo de aplicação da União. Portanto, a EC 86 representou um retrocesso na luta pelo aumento do financiamento do SUS.
A alocação de recursos para saúde por meio das emendas parlamentares pode gerar desigualdades na oferta de bens e serviços de saúde, indo contra os princípios do SUS de equidade, universalidade e integralidade[9]. A elaboração de políticas públicas e consequentemente, a alocação de recursos deve levar em consideração as estatísticas econômicas e socais do Brasil e não os interesses políticos do Congresso ou Executivo.
Em 2016, o financiamento da saúde sofre mais uma derrota com a aprovação do Novo Regime Fiscal (Emenda Constitucional 95 – teto dos gastos) que, na prática, congela os gastos públicos por 20 anos. Os gastos federais, com exceção do pagamento de juros sobre a dívida pública, ficarão limitados a um teto definido pelo montante gasto do ano anterior corrigido pela inflação acumulada (com base no Índice Nacional de Preços ao Consumidor Amplo – IPCA). Com isso, os gastos públicos não aumentarão de acordo com o crescimento da população e da renda.

Conclusão
Embora o SUS seja uma das maiores conquistas do processo de redemocratização do Brasil, o sistema de saúde no Brasil vem sofrendo sucessivas derrotas: novo regime fiscal (teto dos gastos), diminuição do financiamento público para a saúde, precarização da força de trabalho (reforma trabalhista), concentração e internacionalização das empresas de saúde através de fusões e aquisições etc. (a saúde privada e a financeirização da saúde pode ser tema de um outro texto).
Vimos que o financiamento do SUS vem sendo ameaçado pelas políticas de austeridade fiscal implementadas desde 2015. Uma diminuição dos gastos do governo provoca uma queda no crescimento econômico, uma redução da arrecadação das receitas do governo e com isso, mais corte de gastos, ou seja, um círculo vicioso (ROSSI e DWECK, 2018). Em um cenário de austeridade fiscal, diminuição do financiamento público da saúde e crise econômica, espera-se que os gastos com investimentos em saúde, que não fazem parte das despesas obrigatórias, também sejam afetados prejudicando ainda mais a oferta de bens e serviços de saúde para a população brasileira, além de causar um impacto negativo no desenvolvimento e nas políticas de inovação e tecnologia no setor de saúde.
Em momentos de crise econômica, queda da renda e aumento do desemprego, e consequentemente, diminuição na cobertura de planos de saúde, espera-se que as pessoas utilizem mais os serviços de saúde pública. Dados da Pesquisa Nacional de Saúde – PNS (IBGE, 2019) mostram que somente 28,5% da população do país (59,7 milhões de pessoas) tinham algum plano de saúde, médico ou odontológico em 2019.
Em 2020, com a pandemia da COVID 19, as fragilidades do nosso sistema de saúde ficaram mais evidentes, seja pela desvalorização dos profissionais da área da saúde, pelos gargalos na oferta de equipamentos e serviços de saúde assim como pelos problemas econômicos e socias que afetam a saúde da população (alta índice de informalidade dificultando o isolamento de parte da população, além dos problemas habitacionais nas grandes cidades, transporte público lotado, falta de saneamento básico e população com comorbidades – obesidade, doenças crônicas).
Em face a todas as tentativas de sucateamento do SUS, ele ainda resiste e é motivo de orgulho para a sociedade brasileira (apesar dos inúmeros problemas). Em algum momento, todos nós utilizamos o SUS, seja através de uma campanha de vacinação, fazendo uso de um remédio liberado pela ANVISA, frequentando restaurantes (com o aval da vigilância sanitária) ou através do SAMU em caso de acidente na rua. Portanto, defenda o SUS sempre.
El Periférico arranca en 2021 con el fin de proporcionar la difusión de conocimiento, reflexión económica y el combate a la desinformación y a las noticias falsas respecto al camino que conlleva al desarrollo. Usted puede ayudarnos tanto compartiendo nuestros artículos como a través de aportes financieros.
Apoye este medio de información independiente con donaciones por cualquier monto, grande o chico. Tomarse un minuto para apoyar esta iniciativa, ayuda a mejorar la difusión del conocimiento y, tu democracia.
[1] O hospital Miguel Couto por exemplo fazia parte da SUSEME.
[2] Antes do SUS, saúde era para poucos. Em Discussão. Revista de audiências públicas do Senado Federal. Ano 5 – Nº 19 – fevereiro de 2014. Disponível em https://www12.senado.leg.br/emdiscussao/edicoes/pacto-federativo/realidade-brasileira/na-saude-esforco-de-gestao-compartilhada/sus-trouxe-o-atendimento-universal . SENADO FEDERAL, 2014
[3][3] http://www.planalto.gov.br/ccivil_03/leis/l8080.htm
[4] Ver CORDILHA, A C; LAVINAS, L. Transformações dos sistemas de saúde na era da financeirização. Lições da França e do Brasil. Ciência & Saúde Coletiva, 23(7):2147-2158, 2018
[5] IPEA, 2013. TD 1846 – Financiamento Público da Saúde: uma História à Procura de Rumo
[6] http://www.planalto.gov.br/ccivil_03/constituicao/emendas/emc/emc29.htm
[7] http://www.planalto.gov.br/ccivil_03/leis/LCP/Lcp141.htm#art47
[8] VIEIRA, F.S.; R. P. SÁ E BENEVIDES. Os impactos do novo regime fiscal para o financiamento do sistema único de saúde e para a efetivação do direito à saúde no Brasil. IPEA. Brasília, 2016.
[9] PIOLA, Sérgio Francisco; VIEIRA, Fabiola Sulpino. As emendas parlamentares e a alocação de recursos federais no Sistema Único de Saúde. Texto para Discussão 2497. IPEA, Brasília, 2019.
REFERÊNCIAS:
BRASIL. Emenda Complementar 86. Disponível em http://www.planalto.gov.br/ccivil_03/constituicao/emendas/emc/emc86.htm
BRASIL. Lei 8080. 19 de setembro de 1990. Disponível em http://www.planalto.gov.br/ccivil_03/leis/l8080.ht
BRASIL. Lei Complementar 141. 13 de janeiro de 2012. Disponível em http://www.planalto.gov.br/ccivil_03/leis/LCP/Lcp141.htm#art47
CONASS. Implicações da Emenda Constitucional n. 86/2015 para o processo de financiamento do Sistema Único de Saúde. Revista Consensus, 2015.
CONASSEMS. Mudanças no Financiamento da Saúde. Brasília. Confederação Nacional de Municípios. Brasília, 2018. Disponível em https://www.conasems.org.br/wp-content/uploads/2018/08/Mudan%C3%A7as-no-Financiamento-da-Sa%C3%BAde.pdf
CORDILHA, A C; LAVINAS, L. Transformações dos sistemas de saúde na era da financeirização. Lições da França e do Brasil. Ciência & Saúde Coletiva, 23(7):2147-2158, 2018
PIOLA, Sérgio Francisco; VIEIRA, Fabiola Sulpino. As emendas parlamentares e a alocação de recursos federais no Sistema Único de Saúde. Texto para Discussão 2497. IPEA, Brasília, 2019.
ROSSI, P. DWECK, E. ARANTES, F. Economia Política da Austeridade. In; Economia para poucos: impactos sociais da austeridade e alternativas para o Brasil. Editora Autonomia Literária, 2018.
SENADO FEDERAL. Antes do SUS, saúde era para poucos. Em Discussão. Revista de audiências públicas do Senado Federal. Ano 5 – Nº 19 – fevereiro de 2014. Disponível em https://www12.senado.leg.br/emdiscussao/edicoes/saude/contexto/antes-do-sus-saude-era-para-poucos
VIEIRA, F.S.; R. P. SÁ E BENEVIDES. Os impactos do novo regime fiscal para o financiamento do sistema único de saúde e para a efetivação do direito à saúde no Brasil. IPEA. Brasília, 2016.
Disponível em https://www12.senado.leg.br/emdiscussao/edicoes/pacto-federativo/realidade-brasileira/na-saude-esforco-de-gestao-compartilhada/sus-trouxe-o-atendimento-universal . SENADO FEDERAL, 2014
Tassia Gazé Holguin é economista com mestrado em saúde coletiva pela UFRJ e doutorado em economia pela UFRJ.
Atualmente, trabalha na coordenação das Contas Nacionais no IBGE, sendo uma das responsáveis pela Conta Satélite de Saúde.
Tem experiência na área de economia da saúde.
-
Tassia Gazéhttps://www.elperiferico.com/author/tassia-holguin/
-
Tassia Gazéhttps://www.elperiferico.com/author/tassia-holguin/
-
Tassia Gazéhttps://www.elperiferico.com/author/tassia-holguin/
-
Tassia Gazéhttps://www.elperiferico.com/author/tassia-holguin/

